Der Frühling naht, das ist deutlich zu spüren: Die Sonne geht am Morgen früher auf, die Vögel zwitschern bereits, die ersten Frühblüher zeigen sich im Garten und an den Wegesrändern, und – auch das ein untrügliches Zeichen – die Pollenallergiker schniefen und niesen erneut.
Warum ein Mensch eine Allergie entwickelt und ein anderer nicht, wissen auch die Experten noch nicht. Bekannt ist, dass beim ersten Kontakt mit einem Allergen, einem an sich harmlosen Stoff aus der Umwelt, das Immunsystem der Person stimuliert wird: Es stuft die Substanz (fälschlicherweise) als „gefährlich“ ein und produziert Antikörper, sogenannte Immunglobuline der Klasse E (IgE). Kommt die Person nach einer solchen Sensibilisierung ein weiteres Mal mit dem Allergen in Berührung, binden die IgE-Antikörper daran und setzen eine Kaskade in Gang, die zu den Symptomen der allergischen Reaktion führt. Andere Substanzen, die dem Allergen in Form und Struktur sehr ähnlich sind, können unter Umständen ebenfalls von den Antikörpern erkannt und gebunden werden. Die Folgen sind dann sogenannte Kreuzreaktionen.
 Ein Beispiel dafür ist die Kreuzallergie zwischen Birkenpollen und Äpfeln: IgE-Antikörper, die eigentlich gegen einen Bestandteil des Pollens gerichtet sind, erkennen zusätzlich ein Allergen des Apfels, weshalb ursprünglich auf die Birke sensibilisierte Allergiker in vielen Fällen auch das Obst nicht vertragen. Gerade die Pollen-Allergene lösen sehr breit gestreute Kreuzreaktionen zwischen verschiedenen Pollen und Nahrungsmitteln wie Früchten, Gemüse, Hülsenfrüchten oder Nüssen aus.
Ein Beispiel dafür ist die Kreuzallergie zwischen Birkenpollen und Äpfeln: IgE-Antikörper, die eigentlich gegen einen Bestandteil des Pollens gerichtet sind, erkennen zusätzlich ein Allergen des Apfels, weshalb ursprünglich auf die Birke sensibilisierte Allergiker in vielen Fällen auch das Obst nicht vertragen. Gerade die Pollen-Allergene lösen sehr breit gestreute Kreuzreaktionen zwischen verschiedenen Pollen und Nahrungsmitteln wie Früchten, Gemüse, Hülsenfrüchten oder Nüssen aus.
Für die Patienten ist es wichtig, die Auslöser ihrer Allergie möglichst genau zu kennen. Eine Methode, um diese zu identifizieren, ist der sogenannte Haut- oder Pricktest, bei dem allergieverursachende Substanzen direkt auf die Haut aufgetragen werden. Rötungen und Quaddeln zeigen eine allergische Reaktion an. Daneben stellen Blutuntersuchungen ein weiteres wichtiges Standbein der Allergie-Diagnostik dar. Im Serum eines Allergikers lassen sich mithilfe spezieller Tests die gebildeten IgE-Antikörper nachweisen.
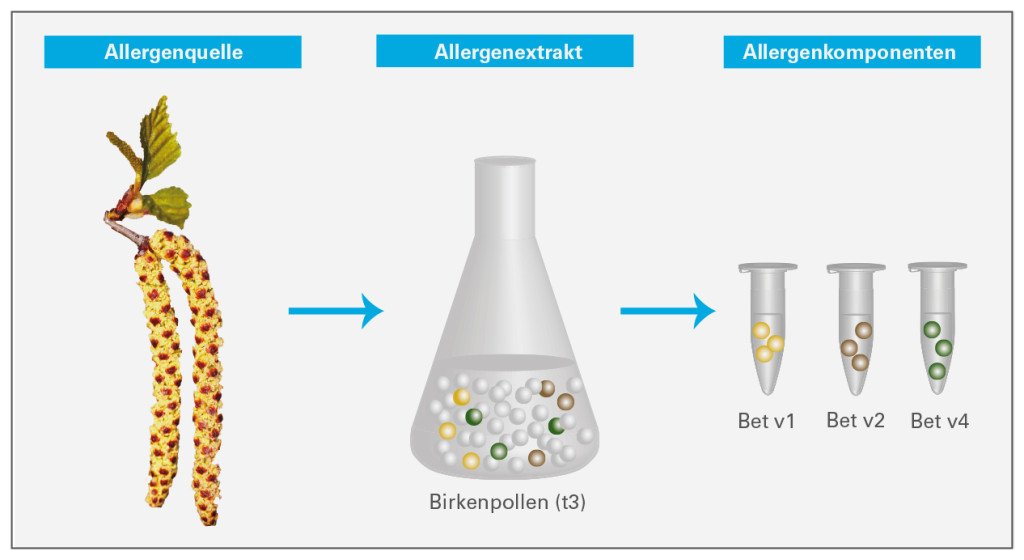
Für den IgE-Nachweis wurden bislang sogenannte Allergenextrakte eingesetzt: Stoffgemische, die aus einer Allergenquelle wie den Birkenpollen gewonnen werden und sämtliche allergene sowie nicht-allergene Bestandteile aus dieser Quelle beinhalten. Finden sich im Serum IgE-Antikörper, die mit dem Extrakt reagieren, spricht dies für eine Sensibilisierung auf diese Allergenquelle. Das Testergebnis gibt aber keine Auskunft darüber, gegen welches der vielen Moleküle im Extrakt der Patient sensibilisiert ist.
Moderne Diagnostik mithilfe der Allergenkomponenten
Wissenschaftler haben sich in den vergangenen Jahren deshalb darauf konzentriert, die einzelnen Moleküle (sogenannte Allergenkomponenten) verschiedenster Allergenquellen zu identifizieren. Diese finden jetzt ihren Eingang in die medizinischen Laboratorien und ergänzen die klassische Diagnostik auf Basis der Allergenextrakte.
Wegen dieses Einsatzes können weitere wertvolle Informationen für den Patienten und den behandelnden Arzt gewonnen werden:
Unterscheidung von Primärsensibilisierungen und Kreuzreaktionen: In einer Allergenquelle finden sich typischerweise spezifische Allergenkomponenten, die einzigartig für die Quelle sind, sowie kreuzreaktive Komponenten. Diese ähneln Allergenen aus anderen Quellen und können entsprechend mit anderen IgE-Antikörpern kreuzreagieren. Bei allergischen Reaktionen auf spezifische Allergenkomponenten handelt es sich mit großer Gewissheit um echte Primärsensibilisierungen. So ist ein Allergiker, der auf das spezifische Birkenpollen-Allergen Bet v1 reagiert, tatsächlich auf Birke sensibilisiert. Eine Reaktion auf das Allergen Bet v2 hingegen könnte auch auf eine Kreuzallergie zurückzuführen sein. In diesem Fall läge keine echte Sensibilisierung auf Birke vor.
Einschätzung des Ausmaßes einer allergischen Reaktion: Bestimmte Allergenkomponenten können Auslöser starker allergischer Reaktionen wie des anaphylaktischen Schocks sein, während andere Komponenten aus der gleichen Allergenquelle nur sehr leichte Symptome verursachen. Bestes Beispiel hierfür stellt die Erdnussallergie dar: Eine Sensibilisierung auf die Allergenkomponente Ara h2 stellt ein Risiko für schwerste systemische Reaktionen dar, sobald der Allergiker mit der Erdnuss in Kontakt kommt. Bei Patienten, die gegen Ara h8 sensibilisiert sind, löst der Verzehr der Nuss hingegen meist nur ein Jucken in Mund und Rachen aus.
Erfolgsaussichten einer Therapie: Bei der sogenannten Hyposensibilisierung, der einzigen Therapie, die gegen die Ursache einer Allergie gerichtet ist, wird der Patient über einen langen Zeitraum einer steigenden Dosis des Allergens ausgesetzt. Das Immunsystem des Allergikers soll sich so langsam an die allergieauslösende Substanz gewöhnen. Erfolg hat diese Therapie jedoch meist nur, wenn eine Sensibilisierung auf ein spezifisches Allergen einer Quelle vorliegt. Bei einer Allergie auf Birkenpollen wird eine Hyposensibilisierung deshalb nur dann empfohlen, wenn der Patienten gegen die spezifische Hauptallergenkomponente der Birke, Bet v1, sensibilisiert ist. Bei ausschließlichen Sensibilisierungen auf kreuzreaktive Komponenten des Birkenpollens (Bet v2, Bet v4, Bet v6) wird die Behandlung nicht durchgeführt, da sie bei diesen Patienten deutlich seltener zu einer Besserung der Allergie führt.
EUROIMMUN bietet bereits über 60 verschiedene Allergenkomponenten an, sogenannte „definierte Partial-Allergene“ (DPA), die zur modernen Diagnostik (Dx) der wichtigsten Allergien eingesetzt werden, darunter Pollen-Allergien (DPA-Dx Pollen), Nahrungsmittelallergien bei Kindern (DPA-Dx Pädiatrie) und Allergien auf Insektengift (DPA-Dx Insektengifte).